|
Enfermedad de dupuytren
Antecedentes
La contractura de Dupuytren es una enfermedad
fibroproliferativa de la fascia palmar, capaz de producir una
contractura en flexión de uno o más dedos, de naturaleza progresiva
e irreversible
Pertenece un grupo de
enfermedades llamadas fibromatosis entre las que se incluyen:
- fibromatosis plantar (enfermedad Ledderhose),
- fibromatosis del pene (enfermedad de
Peyronie), y
- fibromatosis dorsal de las articulaciones
interfalángicas proximales (nodos Garrod o almohadillas de
nudillo).
Se caracteriza por el desarrollo de
contractura debido a la formación de nódulos y cuerdas o cuerdas en
la mano y los dedos. Los nódulos representan sitios de contracción
activa de los tejidos. Las cuerdas están hechas de fascia normal que
conectan los nódulos de la piel y otros tejidos.
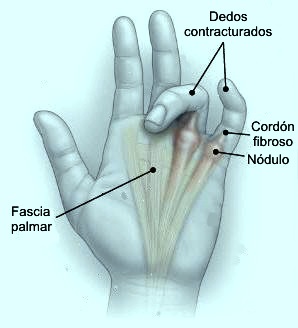
Anatomía
La fascia palmar cumple dos tipos básicos de
funciones, por un lado es un importante elemento de adherencia de la
piel a las estructuras profundas, y por otro actúa como
estabilizador de los metacarpianos. Algunos autores afirman que
componentes de la misma, especialmente algunos de los transversales,
jugarían un papel de retináculo de los tendones flexores.
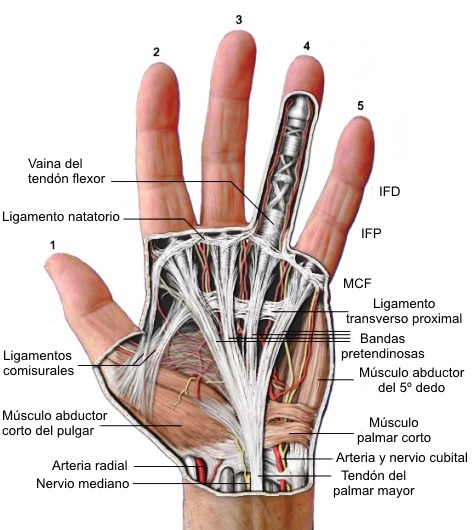
La aponeurosis palmar es una lámina triangular de
tejido fibroso, situada inmediatamente por debajo del tejido celular
subcutáneo de la palma; el vértice del triángulo recibe la inserción
del tendón palmar largo. Las fibras que componen la aponeurosis
palmar discurren en sentido longitudinal, transversal y vertical al
plano de la palma.
Las fibras longitudinales, que se
originan en el tendón del palmar largo, cruzan sobre el ligamento
palmar superficial transversal, y se dividen en forma de abanico en
4 bandas, llamadas bandas pretendinosas localizadas encima de
los tendones flexores en cada dedo, y son las más involucradas en la
contractura de Dupuytren.
En la palma de la mano distal, la aponeurosis
palmar longitudinal se divide en tres capas: superficiales,
intermedias y profundas. La capa superficial se inserta en la dermis
distales al nivel de la articulación MCF y puede estar implicado por
nódulos que causan las picaduras de la piel. La capa intermedia pasa
profundamente al ligamento natatorio y paquetes neurovasculares para
insertarse en las fibras longitudinales del dedo, que se conocen
como la lamina digital lateral. La participación de estas bandas
conduce a la formación de un cuerda en espiral. La capa profunda
pasa al lado de la vaina del tendón flexor y se inserta cerca de la
tendón extensor.
Las fibras transversales forman una
estructura denominada ligamento transversal superficial o
ligamento transversal de la aponeurosis palmar. Se extiende
desde la base del pulgar siguiendo el pliegue palmar distal hacia el
lado cubital de la palma. Está situado en un plano profundo respecto
a las bandas pretendinosas. Las fibras transversales de la fascia
palmar tambien incluyen el ligamento natatorio, que se extiende a
través de la base de los dedos y que se inserta en la piel
suprayacente, así como en las estructuras más profundas.
En su superficie profunda se originan
tabiques verticales que se dirigen dorsalmente, son los llamados
septos de Legueu y Juvara.
Ligamento natatorio: Es una banda fibrosa
transversal continua de aproximadamente 1 cm de ancho que se
extiende desde el lado cubital de la base del 5º dedo hasta la base
del pulgar. Se localiza en las comisuras de los dedos, rodeando el
paquete vasculonervioso digital propio. Sus fibras transversas se
denominan ligamento transverso metacarpiano superficial . La
porción que se extiende por la primera comisura recibe el nombre de
ligamento comisural distal. Este ligamento, aparte de la
protección, limita la abducción (separación) de los dedos, momento
en que vemos como se tensan sus fibras y la piel distal a la
articulación metacarpofalángica. A su paso por las comisuras
digitales envía prolongaciones fibrosas en cada lado de la base de
los dedos que se localizan por fuera del paquete neurovascular y se
fusionan con las bandas espirales dando lugar a la lámina fascial
lateral digital.
Las fibras verticales son un sistema
superficial de fibras cortas y fuertes que conectan las fascia
palmar a la dermis y se insertan en las placas palmares de las
articulaciones MCF. Son muy numerosas, de ahí la escasa movilidad de
la piel en ésta zona.
Los septos de Legueu y Juvara forman
compartimentos fibroóseos como parte de las fibras verticales.
En su extremo más distal, ya en la fascia
palmo-digital, las bandas pretendinosas se bifurcan en 2 bandeletas
que pasan a cada lado del tendón y se continúan hacia el dedo
formando la banda espiral de Gosset. Los espacios existentes
entre dichas bandas están cubiertos por una fina capa aponeurótica
de fibras longitudinales denominada membrana inter-tendinosa.
Después de cruzar el ligamento transversal de la aponeurosis palmar
se dirigen hacia la parte dorsal, cruzando bajo el paquete
neurovascular para continuar lateral a éste último en la lámina
fascial lateral digital. Durante su trayecto algunas de sus
fibras se insertan en la cápsula articular metacarpofalángica
correspondiente.
En la parte digital de la fascia hay discrepancias. Hay autores que
consideran la existencia en el dedo de una estructura fascial
laminar circular completa que envuelve toda la estructura
osteotendinosa. Además ésta se desdobla en la zona anterior para
formar un compartimento que aísla el paquete neurovascular colateral
del resto de las estructuras.
Está constituida por los siguientes componentes:
Elementos de sostén del aparato extensor: ligamento
triangular, banda sagital, ligamento retinacular transverso, y
ligamento retinacular oblicuo de Landsmeer
Ligamentos de sostén cutáneos
Tienen una función importante en la protección del
paquete vasculonervioso digital propio y en la transmisión de
tensión entre los movimientos de los dedos y la piel. Los más
importantes y relevantes son el ligamento natatorio, el de Cleland,
el de Grayson y las fibras cutáneo-tendinosas dorsales.
El ligamento de Grayson es volar y se
origina en la vaina fibrosa de los músculos flexores, concretamente
a nivel de la segunda y tercera polea anular de los dedos. Pasa
anteriormente respecto al paquete vasculonervioso digital propio. Su
fibras se dirigen oblicuas, la porción proximal hacia distal y a la
inversa, aunque realmente se extienden prácticamente por toda la
cara volar de los dedos. Forman los pliegues palmares de las
articulaciones interfalángicas. Unen la piel palmar con la vaina de
los tendones flexores, localizados palmar a los paquetes
neurovasculares colaterales.
Ligamentos de Cleland: está formado por
cuatro tabiques fibrosos laterales que se localizan dorsal a los
paquetes neurovasculares colaterales y unen el hueso a la dermis.
Esto ligamentos tiene unos orificios que permiten el paso de
elementos vasculonerviosos hacia el dorso.
Lámina fascial lateral digital: Localizada en ambos lados de
cada dedo lateral al paquete neurovascular. Está formada por fibras
procedentes de otras estructuras: fascia superficial dedo (plano
superficial) , prolongaciones del ligamento natatorio (plano
intermedio), y banda espiral (plano profundo)
Fascia retrovascular de Thomine: se trata de una banda
longitudinal, dorsomedial al paquete neurovascular y localizada
palmar al ligamento de Cleland. Conecta en el área proximal con el
ligamento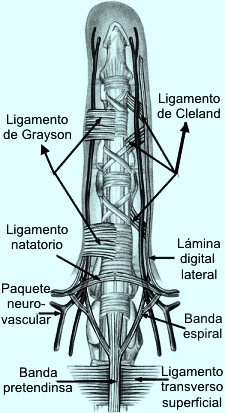 natatorio y tiene puntos de fijación en la piel y en la base de la
falange proximal y articulaciones interfalángicas.
natatorio y tiene puntos de fijación en la piel y en la base de la
falange proximal y articulaciones interfalángicas.
En la parte distal de la palma de la mano y los dedos,
suelen estar implicados los
siguientes componentes fasciales superficiales en la enfermedad de Dupuytren:
- banda pretendinosa
- banda espiral
- lámina digital lateral
- ligamento de Grayson
- ligamento natatorio
Únicamente los ligamentos de Cleland y de
Landsmeer quedan libres.
Anatomía patológica
Desde el punto de vista
macroscópico podemos distinguir varios tipos de lesiones:
Los nódulos: La prueba más común de
la enfermedad es un "bulto" o nódulo en la palma cerca del pliegue
de flexión, generalmente situado en la base del anular o meñique.
Esta protuberancia o nódulo también puede hallarse en la base del
pulgar.
Aunque la aparición de estos nódulos en el dedo,
por lo general se produce en el curso de la enfermedad, p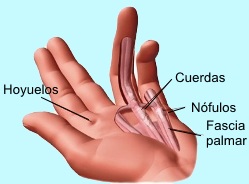 ueden ser evidentes como el primer síntoma, precediendo a
las cuerdas, especialmente en la zona de la palma. ueden ser evidentes como el primer síntoma, precediendo a
las cuerdas, especialmente en la zona de la palma.
La cuerda: es una banda fibrosa
longitudinal, que se extiende desde la palma de la mano hasta el/los
dedo (s). Frecuentemente aparece con un nódulo, pero puede ser
independiente. Puede aparecer como una banda única o múltiple. La
cuerda crea una contractura en flexión de las articulaciones de los
dedos, ya que cruza las articulaciones. Una vez que se ha iniciado
la contractura, el proceso puede proceder (ya sea lenta o
rápidamente) a una deformidad severa de uno o varios dedos. Incluso
si sólo uno o dos dedos están involucrados, esta condición puede
llegar a ser tan avanzada que las actividades diarias sean muy
dificultosas. Las cuerdas también están adheridas a la piel en
algunos puntos. Si la restricción al movimiento se mantiene durante
mucho tiempo puede dar lugar a rigidez secundaria de la
articulación. En la palma suele estar precedida cronológicamente por
el nódulo, El anular y los dedos pequeños son los más afectados, el
dedo corazón es el siguiente, seguido por el pulgar. El dedo índice
rara vez se involucrado.
Los hoyuelos: otro signo o síntoma
de la contractura de Dupuytren es conocido como hoyuelo dérmico. Son
menos típicos que los nódulos pero no menos frecuentes. El hoyuelo
puede ser simple o múltiple, y aparece como una pequeña muesca
profunda local de la piel. Este puede ser el primer hallazgo, puede
aparecer después, o puede que nunca aparezca.
El hoyuelo generalmente se encuentra en la palma, en las
proximidades del pliegue palmar distal, pero también se puede
encontrar en los dedos. Estas muescas se producen a medida las
bandas fibrosas normales que sujetan la piel palmar en su lugar se
acortan, el dibujo la piel pegada más profunda que la piel
circundante.
Acolchamientos articulares dorsales de
Garrod: Se trata de lesiones fibrosas en el dorso de
a articulación interfalángica proximal (IFP). Se desarrollan a
expensas de la fascia
superficial, entre la piel y los ligamentos de sostén del aparato
extensor.
Los componentes longitudinales normales de la
aponeurosis palmar superficial se conocen como bandas; los tejidos
enfermos se conocen como cuerdas. Las características cardinales de
la enfermedad de Dupuytren son el nódulo, la cuerda, y la
contractura en flexión digital.
Las bandas y las cuerdas se caracterizan de la
siguiente manera:
- Las cuerdas pretendinosas se
forman a partir de bandas pretendinosas. Provocan la contractura
en flexión de la articulación MCF.
- La cuerda en espiral se compone
de la banda pretendinosa, banda espiral, lamina digital lateral,
y ligamento Grayson; En la transición entre la palma y los dedos
(llamada fascia palmo digital), se desarrolla la cuerda espiral
como un engrosamiento anormal de la banda pretendinosa distal,
ya que se integra en la banda espiral y discurre profundamente y
luego lateral al haz neurovascular. Este complejo entonces se
inserta en la lamina lateral digital y luego en el ligamento de
Grayson. Cuando se tensa la cuerda, tiende a desplazar el nervio
y la arteria más superficialmente y hacia la línea media
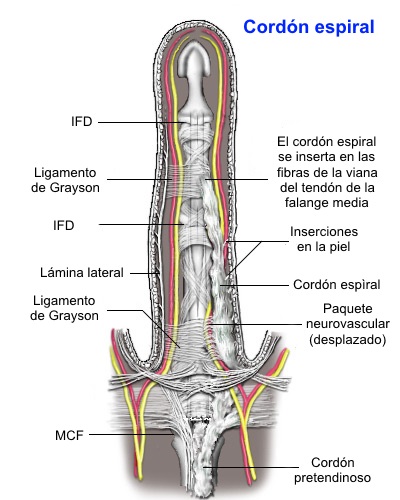
- La cuerda natatoria surge del ligamento
natatorio. Contribuye a contracturas del espacio palmar distal y
pasa superficial a los haces neurovasculares.
- En el dedo, se pueden identificar las cuerdas
central, lateral, digital, y retrovascular.
- La cuerda central no tiene
definido precursor fascial; es la causa más común de la
contractura IFP proximal. Las cuerdas centrales se
encuentran en la línea media y, en general no afectan el
curso de los haces neurovasculares. Las cuerdas centrales
implican la fascia superficial y, a menudo se unen a la
dermis.
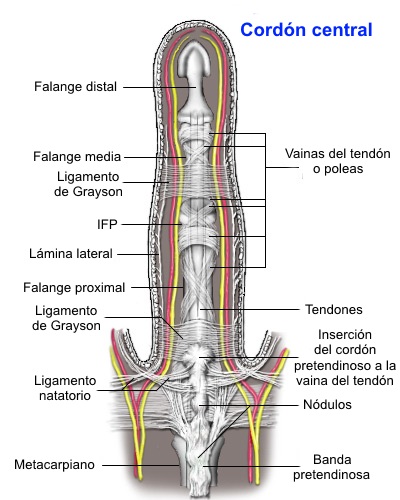
- La cuerda lateral se forma
a partir de la banda digital lateral y se observa raramente,
excepto en la cara cubital del dedo pequeño cuando la cuerda
se conecta al abductor del 5º dedo.
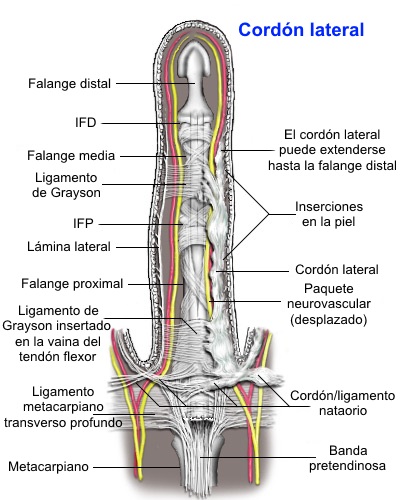
- Esta cuerda del abductor del 5º dedo se
conoce como cuerda digital, y generalmente se
origina en el tendón del abductor del 5º dedo y se encuentra
superficial al haz neurovascular. La cuerda digital tiene
una inserción variable en la falange media o en la falange
distal, causando contractura de la articulación IFP o IFD
respectivamente.
- Finalmente, la cuerda retrovascular
fue descrita por McFarlane como una estructura derivada de
la banda retrovascular y discurre profundamente al haz
neurovascular.
Estadios de la enfermedad de Dupuytren
la enfermedad de Dupuytren se produce en los
siguientes 3 estadios:
- Fase proliferativa. Durante
esta fase, los miofibroblastos proliferan y se desarrolla un
nódulo. En la enfermedad temprana, algunos pacientes pueden
reportar dolorimiento y molestias asociadas con los nódulos. El
dolor asociado se piensa que es debido a las fibras nerviosas
incrustados en el tejido fibroso o compresión de los nervios
locales. En el examen físico, el blanqueo de la piel palmar se
ve con extensión a los dedos.
- Fase involutiva. En esta fase,
la enfermedad se extiende a lo largo de la fascia y en los dedos
resultando en la formación de un cuerda. Los miofibroblastos son
el tipo celular predominante en esta fase y se alinean a lo
largo de líneas de tensión dentro del nódulo
- Fase residual. Durante la fase
residual, la enfermedad continúa propagándose en los dedos y la
cuerda se tensa provocando una contractura. El tejido nodular
desaparece de la misma manera que lo hacen los miofibroblastos y
permanece el tejido acelular con gruesas bandas de colágeno.
La proporción de colágeno tipo III a colágeno tipo
I aumenta, de forma inversa al patrón normal, en la fascia palmar.
Los grados de severidad de el sistema de clasificación de la
gravedad de la enfermedad de Dupuytren es el siguiente:
- Grado 1. Engrosamientos nodulares
y una banda en la aponeurosis palmar; pueden tener asociados
anormalidades de la piel
- Grado 2. Desarrollo de cuerdas
pretendinosas y digitales con limitación de la extensión de los
dedos
- Grado 3. Presencia de contractura en
flexión

Diátesis de Dupuytren
Diátesis de Dupuytren, es un término que fue acuñado
por Hueston, describe una forma más grave de la contractura de
Dupuytren, que se caracteriza por:
-
una menor edad de inicio de los
síntomas,
-
afectación bilateral,
-
una sólida historial familiar de
contractura de Dupuytren,
-
la enfermedad avanza rápidamente.
-
una mayor tasa de recurrencia y
extensión
Los pacientes con diátesis de
Dupuytren fuerte tienen lesiones ectópicos, incluyendo fibromatosis
plantar (enfermedad Lederhosen), engrosamiento de la fascia del pene
(enfermedad de Peyronie), y almohadillas de nudillo engrosadas
(enfermedad de Garrod).
Fisiopatología
El origen del tejido anormal de la contractura de
Dupuytren es desconocida. Fascia palmar normal se compone
principalmente de colágeno de tipo I, con una pequeña cantidad de
colágeno tipo III. Bazin et al. estudiaron la fascia palmar
anormalmente engrosada en pacientes con contractura de Dupuytren y
encontraron que la proporción entre colágeno tipo III y colágeno
tipo I se incrementa en pacientes con contractura de Dupuytren. El
tipo de célula básica de la contractura de Dupuytren es la
miofibroblasto. Esta célula, que comparte las características de los
fibroblastos, así como células musculares lisas, es el tipo de
célula activa en la producción de tejidos anormalmente engrosadas.
Se ha postulado que a nivel molecular, los
componentes de la matriz extracelular tienen un efecto
miofibroblástico.
La prostaglandina F2a y ácido lisofosfatídico han
demostrado que aumenta la contracción de los miofibroblastos,
mientras que la prostaglandina E1 y E2 α, así como los bloqueadores
de los canales de calcio, causar relajación de los miofibroblastos.
Existe alguna evidencia de que en la contractura de Dupuytren los
fibroblastos son más sensibles a factores de crecimiento, como el
factor básico de crecimiento de fibroblastos y factor de crecimiento
derivado de plaquetas.
Etiología/Patogénesis
Aunque la etiología subyacente para el desarrollo
de la enfermedad de Dupuytren es incierta, la fisiopatología básica
implica la proliferación de fibroblastos y la deposición de colágeno
que conduce a las contracturas de la fascia palmar. Los
investigadores han propuesto varias hipótesis para la patogénesis de
la enfermedad de Dupuytren. La hipótesis de que una persona con una
predisposición genética a desarrollar la enfermedad de Dupuytren
experimenta un segundo evento incitador (es decir, el tabaquismo, la
diabetes, el trauma, el alcoholismo), dando lugar a isquemia
microvascular. La isquemia localizada hace que 2 eventos tengan
lugar en la fascia palmar: (1) la conversión de trifosfato de
adenosina a hipoxantina y (2) la conversión de xantina
deshidrogenasa en xantina oxidasa.
La xantina oxidasa actúa como un catalizador para
la oxidación de hipoxantina en xantina y ácido úrico; esta
conversión se traduce en la producción de radicales libres. Los
radicales libres dan lugar a la proliferación de fibroblastos y la
producción de numerosas citoquinas. La interleucina 1 (IL-1) es el
más abundante de citocinas en la enfermedad de Dupuytren y, a través
de su receptor, regula al alza la producción de factor de
crecimiento transformante beta (TGF-beta), factor de crecimiento de
fibroblastos, factor de crecimiento derivado de la epidermis, y el
factor crecimiento derivado de plaquetas. Este entorno de citoquinas
y factores de crecimiento resulta en la proliferación de los
fibroblastos y su diferenciación en miofibroblastos (el tipo de
célula primaria en la enfermedad de Dupuytren).
Hay un aumento de los niveles de factor de
crecimiento nervioso, que inducen la transformación de fibroblastos
a miofibroblastos, especialmente durante las fases II-NI. El empalme
de la fibronectina afecta al colágeno vinculante. La activación
plaquetaria produce ácido lisofosfatídico (LPA). LPA es una molécula
de señalización para la proliferación celular y la contracción de
miofibroblastos. Después de la unión a su receptor en
miofibroblastos, LPA conduce a una disminución en monofosfato de
adenosina cíclico y un aumento en los niveles de calcio
intracelulares. Estos eventos median la contracción del músculo liso
de las miofibrillas dentro de la miofibroblastos. La fascia palmar
normal se compone principalmente de colágeno de tipo , en la
enfermedad de Dupuytren se asocia con un aumento en el colágeno de
tipo III.
El exceso de producción de colágeno de tipo III se
produce a partir de un aumento de la densidad de los fibroblastos
secundarios a la mejora de la estimulación y la apoptosis
disminuida, así como un desequilibrio entre las colagenasas y sus
inhibidores endógenos. La fascia del Dupuytren exhibe una proporción
aumentada de los inhibidores tisulares de las metaloproteinasas (TIMP)
a metaloproteinasas de la matriz (MMP).
Los miofibroblastos están conectados
indirectamente al colágeno, y la fuerza contráctil se transmiten
desde los microfilamentos de actina intracelular a los haces de
colágeno. En última instancia, el resultado final es la contractura
de exceso de deposición de colágeno tipo III y la formación de
enlaces cruzados entre miofibroblastos y colágeno. Otra hipótesis
sugiere una regulación de la transcripción del gen POSTN mRNA que
codifica la proteína periostina. La periostina es secretada por
losmiofibroblastos enfermos de las cuerdas en la matriz
extracelular. Esto promueve la transición de los fibroblastos de la
fascia palmar en un fenotipo de miofibroblastos, favoreciendo así la
progresión de la enfermedad.
Además la periostina es predominante durante las
primeras etapas de la reparación de fracturas de hueso y lesión
vascular, lo que sugiere la teoría extrínseca de que los nódulos de
Dupuytren surgen de novo y progresan a cuerdas. Los disturbios
vasomotores y la mediación neurovascular por la piel son posibles
contribuyentes al desarrollo de la enfermedad de Dupuytren. En
contraste, también se ha postulado la teoría intrínseca, que las
cuerdas de la enfermedad de Dupuytren más avanzada derivan de la
fascia normal. Una combinación de estas ideas constituye la teoría
de la síntesis, que establece que los nódulos y cuerdas
pretendinosas representan diferentes formas de la enfermedad.
Los factores genéticos. Aunque la causa de la
contractura de Dupuytren sigue siendo desconocida, se cree que los
factores genéticos juegan un papel importante. Un estudio dio como
resultadodun cociente de riesgo de recurrencia de hermano de 2.9
(gama, 2.6-3.3)
Además, los pacientes con antecedentes familiares
de Dupuytren tienden a tener una edad más temprana de inicio y la
enfermedad más grave. Por otra parte, el análisis de chips de ADN ha
demostrado que el gen MafB es hiperactivo en el tejido de las
cuerdas de la enfermedad de Dupuytren. El MafB está involucrado en
el desarrollo de tejidos y la diferenciación celular. Más apoyo para
un vínculo genético fue proporcionado por Al-Qattan, quien describió
una herencia transmitida por vía materna en el genoma mitocondrial
en el 90% de los pacientes. Las mitocondrias defectuosas generan
altos niveles de radicales libres y apoptosis defectuosa y por tanto
quedan directamente relacionados con la patogénesis de la
enfermedad.
Otro estudio de 20 pacientes con aparente herencia
materna a identificado un polimorfismo en la región mitocondrial 16s
rRNA presente en el 90% de su ADN. Otros estudios sugieren un patrón
de herencia autosómico dominante con penetrancia variable. Uno de
estos estudios analiza 5 generaciones de una familia sueca y asignan
el gen afectado (aún no identificado) a 16q. Algunos autores
sugieren un error en el crecimiento y la regulación de los
fibroblastos como resultado de anomalías cromosómicas, similares a
los observados en las células sometidas a cambios neoplásicos. La
trisomía 7 y 8 han sido identificados en los fibroblastos extirpados
de algunos pacientes. Los nódulos pueden mostrar características de
una neoplasia benigna.
Otros creen que la contractura de Dupuytren tiene
una herencia multifactorial, similar a la diabetes o la
hipertensión.
Otros factores etiológicos
La causa exacta es desconocida, pero existen
varios factores de riesgo:
Si ciertas condiciones representan factores de
riesgo independientes para el desarrollo de Dupuytren es poco clara.
Aunque no se ha identificado ninguna relación
causa-efecto directa, con frecuencia individuos que realizan
determinadas actividades, o sufren otros procesos tienen una alta
incidencia de enfermedad de Dupuytren.
• Personas de edad avanzada
• Es 10 veces más común en hombres que en mujeres.
Diabetes mellitus: La frecuencia de la enfermedad de
Dupuytren en diabéticos aumenta con la duración de la enfermedad y
la edad del paciente.
La enfermedad de Dupuytren en pacientes con
diabetes oscila desde 1,6 hasta 32%, la prevalencia de la diabetes
en pacientes con la enfermedad de Dupuytren es 5%. El uso de la
insulina y hipoglucémicos orales están fuertemente asociados con la
enfermedad de Dupuytren. La enfermedad parece ocurrir a una edad más
joven y tiende a ser más grave en las personas con diabetes tipo 1.
Epilepsia: El porcentaje de
epilépticos que sufren la enfermedad aumenta en función de los años
de duración de la epilepsia. Se han descrito porcentajes que varían
desde 8 – 56%. Se ha reportado poca evidencia concluyente para
vincular la epilepsia y los medicamentos antiepilépticos para el
desarrollo de la contractura de Dupuytren. El fenobarbital, en
particular, se traduce en un aumento de los niveles de ácido
lipofosfatídico. Aunque la incidencia de la enfermedad de Dupuytren
es 2-3 veces mayor en las personas con epilepsia, las opiniones
sobre la causa difieren. Un grupo de investigadores concluyó que las
anormalidades del electroencefalograma fueron más comunes en
pacientes con enfermedad de Dupuytren que en las personas con otras
condiciones clínicas.
Otro estudio demostró una correlación entre el aumento de
medicamentos barbitúricos y una mayor incidencia de la enfermedad de
Dupuytren, mientras que otros estudios implicaron un vínculo
genético entre las 2 enfermedades.
Enfermedad hepática alcohólica: Las
personas con enfermedad hepática relacionada con el alcohol tienen
una mayor prevalencia de Dupuytren (aproximadamente 20%) en
comparación con las poblaciones de control. Los pacientes con
enfermedad hepática por otras causas no parecen estar en mayor
riesgo. La razón de esto es desconocida, y algunos estudios han
cuestionado la asociación.
Tabaquismo: Se ha publicado que el riesgo
de padecer Dupuytren es 3 veces superior en fumadores que en no
fumadores. Sin embargo, incluso si existen tales asociaciones, no hay
una relación causal clara establecida en la literatura.
Factores inmunológicos: La
existencia de dendrocítos dérmicos en el Tejido adyacente a la
fascia enferma, ha llevado a la hipótesis de que las mismas jugarían
algún papel en la proliferación fibroblástica. Se trata de células
del Sistema
Mononuclear Fagocitario.
Se han identificado en numerosos pacientes, los
antígenos HLA-DRB1 * 15 y HLA-DR3 lo que sugiere una
influencia inmunológica. Cada uno confiere aproximadamente un riesgo
relativo 2-3 veces mayor para el desarrollo de la enfermedad de
Dupuytren. Lo más probable es que haya una enfermedad o evento
inductor, en un individuo predispuesto genéticamente, que provoque
una cascada de eventos que pueden incluir procesos que promueven la
formación de factores de crecimiento y radicales libres que en
última instancia conduce a la fibroproliferation anormal y la
aparición del característico nódulo Garrod. Incluso cuando
finalmente se logra la homeostasis y disminuye el crecimiento
fibroblástico, el nódulo y la cuerda patológica permanecen.
Trauma o lesión local: Muchos creen
que el trauma de la mano o la parte distal del antebrazo, como una
caída sobre la mano extendida, puede precipitar la aparición. (Una
historia familiar positiva puede desempeñar un papel en los casos
ocupacionales y traumáticos de la enfermedad de Dupuytren.) Sin
embargo, numerosos estudios basados en la población no han logrado
vincular de manera concluyente la enfermedad de Dupuytren al trauma.
A pesar de los informes de casos han sugerido una posible
asociación.
Hay informes de casos de la enfermedad de
Dupuytren que ocurren después de una lesión quirúrgica
en la mano, con lo que algunos autores sugieren que la lesión puede
provocar la aparición de la enfermedad de Dupuytren.
Trabajo manual con exposición
a vibraciones. Una historia de trabajo manual con exposición
a las vibraciones o traumas recurrentes se ha encontrado que
dan lugar a un aumento de 5 veces en la incidencia de la enfermedad
de Dupuytren. Liss realizó una revisión sistemática de la literatura
en relación con la ocupación y la enfermedad de Dupuytren. A pesar
de que no pudo identificar una relación entre el trauma y el
desarrollo de la enfermedad, si que encontró una asociación entre la
exposición ocupacional a las vibraciones y la enfermedad de
Dupuytren.
Dos estudios han demostrado una mayor
sensibilidad a los andrógenos en la fascia palmar. Esto
puede explicar el predominio masculino de la enfermedad.
Los resultados son conflictivos en cuanto a si
el virus de la inmunodeficiencia humana (VIH) está
implicado en algunos casos de enfermedad de Dupuytren. Bower et al
demostraron una mayor incidencia en pacientes con contractura de
Dupuytren y la infección por VIH, mientras que un estudio realizado
por investigadores franceses no mostró diferencia estadísticamente
significativa en estos pacientes en comparación con la población
general.
Epidemiología
Frecuencia
Se da con mayor frecuencia en la raza blanca
aunque también se dan casos en África y Asia.
Los países más afectados son los del norte
de Europa, donde tiene una prevalencia del 4-39%.
Raza
La enfermedad de Dupuytren es más frecuente en la
raza blanca de ascendencia del norte de Europa.
La prevalencia de la enfermedad en los asiáticos es 3% y por lo
general implica la palma en lugar de los dedos.
la incidencia es menos en africa, hindia, y
nativos americanos.
Sexo
Aproximadamente el 80% de los individuos afectados
son varones; esto es consistente a través de todos los países y
razas. La aparición de la enfermedad en los hombres tiende a ocurrir
en la quinta y sexta década. Los hombres tienden a presentar una
década antes que las mujeres. El curso de la enfermedad tiende a ser
más rápida y severa en los hombres y hay aumento de la incidencia
con la edad.
Mortalidad / Morbilidad
Los efectos de la morbilidad en Dupuytren se
limitan generalmente a los cambios de estilo de vida.
No hay mortalidad en la enfermedad de Dupuytren.
Diagnóstico diferencial
Condiciones que deben considerarse en el diagnóstico diferencial de
la enfermedad de Dupuytren:
- Tenosinovitis estenosante (Dedo en gatillo)
- ganglion,
- masa de partes blandas
- quiropatia diabética
- sarcoma epitelioide
- fibroma
- tumor de células gigantes
- enfermedad articular intrínseca
- lipoma
- neurofibroma
- fibromatosis palmar
- tendinitis palmar
- ganglio retinacular de la polea A-1
- nódulo del tendón de la tenosinovitis estenosante
- tofos
- cicatrices traumáticas
- callos
- ganglión
- prolapso del tendón flexor
- parálisis del nervio cubital
- camptodactilia
- cambios secundarios a la artritis reumatoide
- hiperqueratosis
- ganglió palmar
Historia clínica
Los síntomas de presentación suelen incluir lo
siguiente:
- Menor grado de movimiento
- Pérdida de destreza
- La mano "se engancha" al tratar de meterla en
el bolsillo
En un paciente presenta contractura de
Dupuytren se debe averiguar si presenta factores de riesgo
para la enfermedad:
- uso excesivo de alcohol,
- tabaquismo,
- epilepsia,
- diabetes,
- trauma,
- trabajo manual con la exposición vibratoria.
- La presencia de una historia familiar de
enfermedad.
Es importante investigar sobre cirugía previa en
la extremidad y la presencia de acúmulos de piel engrosada en otros
lugares, incluyendo los pies y el pene.
El paciente típico con contractura de Dupuytren
se presenta con engrosamiento indoloro o nodularidad de los tejidos
de la palma de la mano o el dedo, con un grado variable de
contractura.
Los pacientes describen la sensación de un nudo o
engrosamiento en la superficie palmar o, con menos frecuencia, en
los dedos, por lo general parte palmar proximal. Muchas veces, el
engrosamiento está presente desde hace muchos años y puede ser
lentamente progresiva.
El cuarto dedo (anular) se ve afectado con mayor frecuencia,
seguido por el quinto dedo. La enfermedad puede ser bilateral, pero
en general no es simétrica en severidad. La mano dominante no es un
factor. Los nódulos normalmente no son dolorosos, a menos que haya
una compresión del nervio o una tenosinovitis. La tenosinovitis
puede desarrollar y llevar a dolor cuando los nódulos son grandes.
Cuando la deformidad progresa puede aparecer la deformidad en
flexión y se presenta una incapacidad para enderezar los dedos.
No hay déficits sensoriales a menos que haya una
patología concomitante. La afección es indolora en sus últimas
etapas.
Examen Físico
Un cuidadoso examen físico a menudo confirma el
diagnóstico sin la necesidad de realizar más pruebas.
Puntos importantes a tener en cuenta:
- Nódulos firmes que pueden ser
sensibles a la palpación: Los nódulos son muy adherente a la
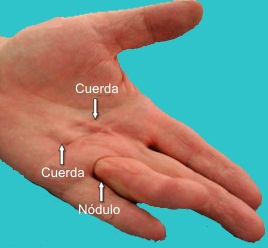 piel; el movimiento del nódulo con movimiento de los dedos
sugiere una asociación con el tendón y no contractura de
Dupuytren.
piel; el movimiento del nódulo con movimiento de los dedos
sugiere una asociación con el tendón y no contractura de
Dupuytren.
- Cuerdas indoloras proximales a los
nódulos
- Piel pálida con la extensión activa de
los dedos
- Surcos o fosas atróficas de la piel:
Estos representan la adhesión a la fascia subyacente.
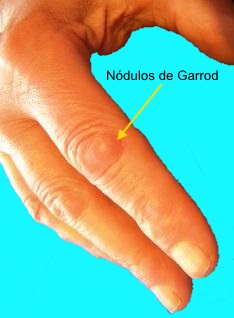
- Almohadillas blandas de los nudillos
sobre la parte dorsal de las IFP (nodulos de Garrod). Estos
nódulos ocurren en 44-54% de los pacientes y sugieren una
enfermedad más agresiva.
- Participación de la fascia plantar,
conocida como enfermedad Ledderhose (6-31%): Esto puede indicar
una enfermedad más grave.
- Presencia de contracturas articulares en
las metacarpofalángicas e interfalángicas proximales:
Objetivamente medir y registrar el grado de contractura en
flexión y evaluar por compensación la hiperextensión articular o
contractura de la interfalángica distal.
- Prueba de Hueston: (test de apoyo de
mano en la mesa), que se realiza apoyando la palma sobre una
superficie plana, debiendo ser capaz de apoyar todos los dedos
extendidos de una forma
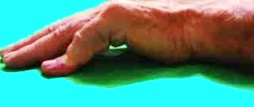 uniforme. Este test es positivo cuando no se consigue apoyar
todos los dedos extendidos sobre la mesa y evidencia una
contractura en flexión de alguno de los dedos. La presencia de
un test positivo es predictor del beneficio de la cirugía, ya
que la positividad de este test representa la angulación de por
lo menos 30º de la articulación metacarpofalángica, situación en
la cual los pacientes operados responden satisfactoriamente a la
pregunta si la cirugía les modificó la función de la mano.
uniforme. Este test es positivo cuando no se consigue apoyar
todos los dedos extendidos sobre la mesa y evidencia una
contractura en flexión de alguno de los dedos. La presencia de
un test positivo es predictor del beneficio de la cirugía, ya
que la positividad de este test representa la angulación de por
lo menos 30º de la articulación metacarpofalángica, situación en
la cual los pacientes operados responden satisfactoriamente a la
pregunta si la cirugía les modificó la función de la mano.
Estudios de Imagen
Los estudios de imagen con resonancia magnética
preoperatoria mostraron una correlación con la patología
intraoperatoria. las cuerdas y los nódulos ttiene diferentes
características de imagen en función del nivel de celularidad; las
cuerdas tienden a ser hipocelulares, mientras que los nódulos son
más variables, pero tienen una de celularidad superior. Se postula
que la resonancia magnética podría tener un significado pronóstico
en términos de recurrencia ya que ocurre en áreas de lesiónes más
celulares.
Educación del Paciente
Los pacientes deben tener expectativas realistas
de que la cirugía puede aliviar alguna discapacidad, pero que no
pueden curar la enfermedad de Dupuytren. Discutir todas las
complicaciones potenciales del procedimiento, incluyendo el síndrome
de dolor regional complejo. Además, una intensa rehabilitación con
un terapeuta ocupacional es necesario después de la operación para
un resultado óptimo.
Tratamiento
La contractura de Dupuytren se diagnostica
generalmente cuando los pacientes tienen nódulos sin contractura o
contractura leve que no altere la función de la mano de manera
significativa. El tratamiento generalmente se recomienda cuando los
pacientes ya no pueden poner su palma de la mano en la superficie de
la mesa (prueba de Hueston), para evitar las complicaciones del
tratamiento de las contracturas severas.
Tratamiento no quirúrgico
Observación
Indicado para los pacientes con enfermedad
estabilizada, sin dolor con contractura mínima y sin deterioro
funcional. Estos pacientes con enfermedad leve se puede
monitorizar mediante visitas de
seguimiento cada 6-12 meses. Con estas vistas se hará la medición
precisa de la progresión de las contracturas.
Fisioterapia
- Estiramientos
- Calor
- Ultrasonidos
- Férulas a medida para estirar los dedos
afectados
- Ejercicios de rango de movimiento varias
veces al día
- El programa post-quirúrgico consiste en el
cuidado de heridas, masajes, estiramientos, ejercicios de
movilidad activos pasivos, y entablillado.
Terapia ocupacional
A través de un curso de la terapia ocupacional, el
paciente puede aprender técnicas de adaptación y comenzar a usar
dispositivos de asistencia que mejoran las capacidades funcionales.
Infiltraciones con
corticosteroides
Han producido una mejoría subjetiva en el tamaño
de los nódulos en algunos pacientes.
Radioterapia
La radioterapia puede ser eficaz para retrasar la
progresión de la enfermedad en las primeras etapas pero no en la
enfermedad avanzada. La radioterapia no reduce la tasa de
intervención quirúrgica y se asocia con una alta tasa de efectos
adversos.
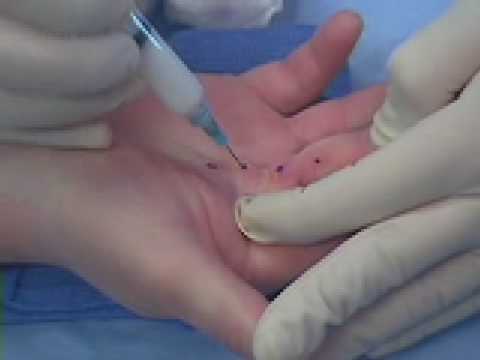
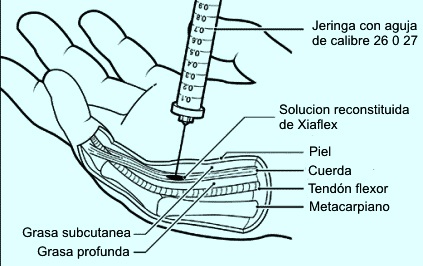
Inyección
de colagenasa
Se trata de una solución compuesta por dos
colagenasas distintas aisladas y purificadas a partir de la bacteria
Clostridium histolyticum (Xiaflex). Ete encima se inyecta en el
espesor de la cuerda pretendinosa provocando la lisis selectiva del
colágeno. Al día siguiente se manipula la articulación tratada
mediante una extensión, en ocasiones forzada, que rompe la cuerda y
reduce así la contractura de la articulación metacarpofalángica e
interfalángica próximal.
Tras la inyección de la colagenasa los pacientes
presentaron una reducción de la contractura, obteniendo de un máximo
de 5º a un mínimo de 0º. La colagenasa se mantiene activa durante 4
días, aunque muchos pacientes refieren la resolución de la
contractura en el primer. Posteriormente los pacientes deben llevar
una férula extensora por las noches durante 4 meses y realizar en su
domicilio los ejercicios de flexión y extensión en los que
previamente son instruidos. Después de un seguimiento de 9 meses los
autores (Hurst y Badalamente) refieren "resultados excelentes" en un
90% de las contracturas MCF y en un 66% de
las IFP.
Efectos adversos graves: ocurren en
aproximadamente 1% de los pacientes
- rotura tendínea,
- rotura de poleas,
- compromiso neurológico,
- reacción alérgica sistémica) .
Efectos adversos transitorios ocurren en 97% de
los pacientes cediendo completamente a la semana post punción
- edema,
- prurito,
- dolor en sitio de punción,
- adenopatía axilar palpable dolorosa,
- inflamación local, y otros.
El porcentaje de recurrencia no se conoce con
exactitud, sin embargo este se reporta a partir del primer año de
seguimiento en un 10%, siendo progresivo hasta en 60% a los 8 años
de seguimiento (datos retrospectivos).Respecto a la gravedad de la
recurrencia esta es siempre de menor magnitud que la contractura
inicial.
5-fluorouracilo
El 5-Fluorouracilo se ha demostrado que provoca
una disminución, selectiva y específica dependiente de la dosis en
la producción de colágeno por los fibroblastos e inhibe la
proliferación de fibroblastos y la diferenciación de miofibroblastos.
Sin embargo, la expresión génica de TGF-beta1 y procolágeno tipo I y
III de ácido ribonucleico mensajero (ARNm) no se ven
afectados. Después de someterse a ensayos clínicos, este tratamiento
puede ser útil como terapia adyuvante a la cirugía en la reducción
de la producción de matriz extracelular y la recurrencia de
Dupuytren.
Imiquimod
El Imiquimod es un modulador inmune que regula a
la baja TGF-beta y factor de crecimiento de fibroblastos-2, (citocinas
importantes en la patogénesis de Dupuytren). La modificación inmune
de citoquinas profibróticos puede ser una forma innovadora de
controlar la enfermedad. La crema de imiquimod se ha propuesto como
una terapia. Sin embargo, no hay informes hayan descrito el uso
experimental de imiquimod para Dupuytren.
Toxina botulínica
También ha sido propuesta como una terapia
intralesional de Dupuytren, basado en su inhibición de la Rho GTPasa,
que es necesaria para la activación de la vía IL-1 de la
inflamación.Al igual que con imiquimod, actualmente no hay informes
sobre el uso clínico de la toxina botulínica para esta enfermedad.
Ilomastat
Ilomastat es un medicamento en fase de
investigación que funciona como un inhibidor de amplio espectro de
la matriz metaloproteinasa (MMP). Se cree que desempeña un papel en
la producción de colágeno mediada por células y la transición de
colágeno tipo I a tipo III. Estudios in vitro se realizaron con
entramados colágeno - poblados de fibroblastode provocando
estrés-liberación como un modelo de contracción. La actividad de
MMP-1 y MMP-2 se suprimió y se observó inhibición de la contracción
del entramado celosía después de la exposición a ilomastat.
Entablillado o férulas
Es muy útil después de la cirugía o después de la
inyección.

Oxígeno hiperbárico
El oxígeno hiperbárico es otra opción terapéutica
teórica. La producción fibroblastos y miofibroblastos puede
cesar si las condiciones de hipoxia se invierten por la alta
oxigenación de los tejidos.
Tratamiento quirúrgico
La cirugía es el tratamiento básico de la
contractura de Dupuytren. El objetivo es extirpar la fascia enferma
para ayudar a prevenir la progresión de la enfermedad. La mayoría de
los cirujanos utilizan el “test de apoyo de mano en la mesa” como
una guía para indicar la cirugía. Cuando la mano del paciente no se
puede colocar sobre una mesa, indica que las limitaciones
funcionales de las contracturas articulares son y se recomienda
cirugía, siempre y cuando el paciente entienda que la cirugía puede
no ser curativa. No hay una cantidad definitiva de contractura que
justifique la cirugía, aunque los índices comunes son una
contractura metacarpofalángica de 30 grados o más o una contractura
interfalángica proximal de 20 grados o más.
Como con todas las cirugías electivas, la edad del
paciente, enfermedades concomitantes, y la capacidad para cumplir
con el cuidado postoperatorio y la rehabilitación también determinar
si la cirugía es adecuada.
Existen tres tipos de operaciones:
- fasciotomía,
- fasciectomía regional y
- fasciectomía radical o extensiva,
Estas modalidades están indicadas, no por la
presencia de la enfermedad, sino por la severidad de la contractura
y del compromiso articular, que en las articulaciones
metacarpofalángicas es de 30º o más, y de 10º a 15º en las
interfalángicas proximales.
El objetivo primordial de la cirugía es el
mejoramiento de la capacidad funcional, la reducción de la
deformidad y la disminución de la recurrencia.
Los 2 principios quirúrgicos son la liberación de
la tensión longitudinal y el manejo adecuado de la piel.
Fasciotomía
Fasciotomía percutánea con
aguja/fasciotomía cerrada
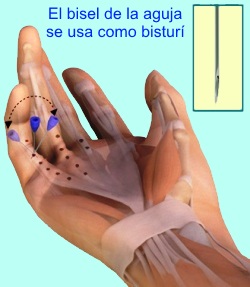 La fasciotomía percutánea con aguja es un
tratamiento mínimamente invasivo que se realiza generalmente como un
procedimiento ambulatorio con anestesia local. Se trata de múltiples
sitios de punción y de corte de la cuerda de Dupuytren usando el
bisel de una aguja. La fasciotomía percutánea con aguja es un
tratamiento mínimamente invasivo que se realiza generalmente como un
procedimiento ambulatorio con anestesia local. Se trata de múltiples
sitios de punción y de corte de la cuerda de Dupuytren usando el
bisel de una aguja.
La fasciotomía con aguja puede ser una
intervención inicial eficaz en el tratamiento de la contractura de
Dupuytren, ya sea sola o como un primer paso para procedimientos
subsiguientes, tales como fasciotomía repetida, fasciectomía, o
inyección de colagenasa del clostridium botulinicum.
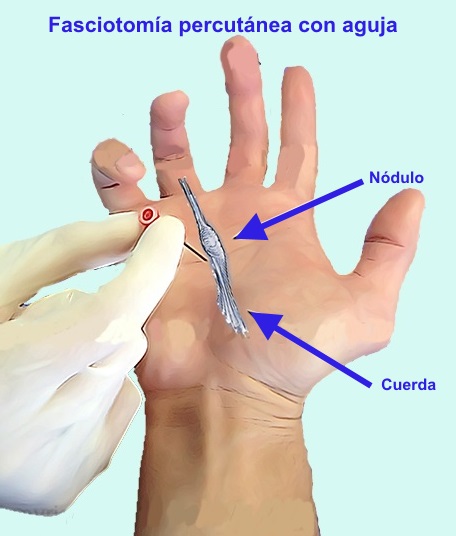
Las contraindicaciones de la fasciotomía percutanea con aguja son la
enfermedad infiltrante, recurrencia rápida en un paciente joven,
múltiples cuerdas, difícil acceso, enfermedad crónica del dedo y
recurrencia posquirúrgica en los dedos.
Fasciotomía abierta
Una fasciotomía abierta a veces se utiliza para
gestionar los casos más severos de contractura de Dupuytren, y es
más eficaz a largo plazo en comparación con la aponeurotomía con
aguja. La fasciotomía abierta es un procedimiento ambulatorio realizado
bajo anestesia local. Se hace una incisión sobre cuerda con lo que
es posible visualizar el cordón y
las estructuras neurovasculares. La cuerda se secciona en un punto
inmediatamente por debajo de la incisión de la piel.
La fasciotomía de mejores resultados en la contractura en
flexión de la metacarpofalángica. La recuperación es rápida, pero la tasa de recurrencia es
alto. La fasciotomía abierta se suele reservar para los pacientes que no
pueden tolerar un procedimiento más agresivo.
Aponeurectomia segmentaria/fasciotomía
La aponeurectomia segmentaria de Moermans es un procedimiento que es
intermedio entre fasciotomía simple y fasciectomía limitado.
Se extirpan segmentos (1 cm de longitud) de la fascia a través de
incisiones en forma de C.
Fasciectomía
Fasciectomía regional (o
selectiva o parcial)
La fasciectomía regional es el procedimiento más comúnmente
acepado y realizado. Consiste en extirpar sólo
el tejido macroscópicamente comprometido (por ejemplo, en la palma,
las cuerdas pretendinosas y ligamentos natatorios afectados y en los
dedos, sólo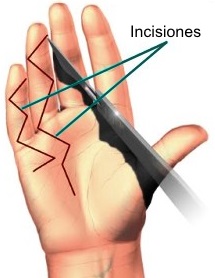 aquellas estructuras que son visiblemente afectadas).
Aunque el proceso de la enfermedad se extiende claramente a la
fascia palmar clínicamente normales, este procedimiento ha dado
buenos resultados en la corrección de las contracturas articulares
metacarpofalángicas y algunas interfalágicas proximales y tiene a
una tasa de complicaciones y morbilidad aceptablemente baja. aquellas estructuras que son visiblemente afectadas).
Aunque el proceso de la enfermedad se extiende claramente a la
fascia palmar clínicamente normales, este procedimiento ha dado
buenos resultados en la corrección de las contracturas articulares
metacarpofalángicas y algunas interfalágicas proximales y tiene a
una tasa de complicaciones y morbilidad aceptablemente baja.
Sin embargo, los valores sobre su tasa de recurrencia pueden ir
desde 27 a 63%, ya que las áreas no tratadas pueden desarrollar la
enfermedad. Este método se utiliza comúnmente para tratar la
enfermedad primaria y recurrente. Las incisiones cutáneas pueden ser
transversal, longitudinal o diagonal/zigzag (por ejemplo, Z-plastia,
YV-plastia, incisión de Bruner en zigzag). Tambien se pueden
hacer colgajos de avance locales.
Fasciectomía extensa o
radical
Esta fasciectomía consiste en la extirpación de
toda la fascia palmar,
ligamentos natatorios y, en los dedos, todas las bandas y cuerdas,
incluyendo el tejido que aparentemente está
sano (en un intento de prevenir la recurrencia). Aunque este
procedimiento no se realiza con frecuencia hoy en día, se traduce en
una tasa de recurrencia relativamente baja, de alrededor del 11%. Se
tiene un mayor riesgo de morbilidad después de la operación, y una
alta tasa de complicaciones postoperatorias (20-30%, incluyendo
hematoma en el 14% de los casos y la irritación o daño del nervio en
el 6%, trastornos de la cicatrización y rigiez articular entreotoros.
Los pacientes también son propensos a edema postoperatorio
prolongado. Un estudio concluyó que aponeurectomia total era más
apropiado para la fase 2 de la enfermedad.
Dermofasciectomia
Esto Las tasas de recurrencia son bajos, siendo
similares a los de una amplia fasciectomía. [80] Debido a la
naturaleza radical de este procedimiento, que se suele reservar para
los pacientes con enfermedad recurrente o severa.
La dermatofasciectomía se indica en la enfermedad severa, cuando la
piel vecina está comprometida y adherida, o cuando ha habido
recurrencias postoperatorias, en pacientes menores de 40 años.
Con esta técnica quirúrgica se elimina la fascia
enferma y la piel que lo recubre. Luego se aplica un injerto de piel
de grosor completo.
Las tasas de recurrencia son bajas, siendo
similares a los de una fasciectomía amplia.
Las complicaciones son mayores, como anestesia en
la zona del injerto de piel total, hematomas, infección, entre
otros.
Capsulotomía
Hay discusión sobre como y cuando hacer una
capsulotomía. Se pueden liberar las estructuras que, de una forma
pasiva, producen la limitación a la extensión. Parece que uno de las
causas más
importantes de la contractura secundaria es el acortamiento de la
vaina tendinosa entre las poleas A2 y A4, y puede ser muy efectivo
resecar una ventana de la vaina a dicho nivel consiguiendo en muchas
ocasiones una extensión completa con este procedimiento. También
puede ayudar el abrir la placa volar, pero no se deben abrir las
articulaciones y los ligamentos colaterales ya que puede crear una
inestabilidad posterior o una inflamación que cause más secuelas que
la contractura que tenía.
Amputación
La amputación se puede recomendar si la
contractura digital es mayor que 90 º o si hay compromiso vascular o
bien por la indicación del propio paciente, ya que algunos pueden
preferir la amputación a los cuidados postoperatorios necesarios que
requiere la cirugía fascial.
En algunos casos en los que se indique la cirugía
convencional, hay que advertir al paciente de la posibilidad de la
amputación ya que la operación puede
precisar reconvertirse en amputación a pesar de conseguirse la
extensión completa del
dedo, debido a que no se perfunda el dedo, por la elongación de los
vasos, ya porque la articulación sea inestable. La amputación es
típicamente indicada en el meñique y el nivel más adecuado es la
mitad
de la falange proximal conservando integro el arco palmar.
Recomendaciones generales para la intervención
quirúrgica
Una fasciotomía o una fasciectomía regional suele
ser suficiente para reestablecer la función normal de la
articulación metacarpofalángica. El procedimiento de elección cuando
están afectadas las articulaciones interfalángicas proximales es
bien la fasciectomía radical o la dermofasciectomía.
Consideraciones sobre la cirugía
El cirujano y el paciente puede elegir la
anestesia general o regional durante el procedimiento. Lupa de
aumento se utiliza para ayudar a la visualización y detección de las
estructuras delicadas, específicamente el haz neurovascular.
Un torniquete neumático se utiliza normalmente en el extremo
operativo para controlar la pérdida de sangre y ayudar en la
visualización.
Las incisiones varían y pueden ser transversal, zigzag, o
longitudinal, dependiendo de la región en cuestión. La piel se
separa de la fascia palmar enferma subyacente y se identifican todos
los haces neurovasculares que pueden verse en peligro durante la
disección. Los haces neurovasculares son a menudo desplazados o
distorsionados por la contracción de los componentes de la fascia
palmar.
Después de cada haz neurovascular ha sido
identificado y diseccionado lejos de la fascia palmar enferma, la
fascia enfermo se extirpa. La articulación metacarpofalángica se
suele corregir con esta maniobra. Las articulaciones interfalándicas
proximales pueden tener una flexión residual en esta etapa y pueden
exigir la liberación de la vaina del tendón flexor, ya que puede
llegar a ser acortada con la contractura crónica.
La piel se cierra con suturas continuas o
discontinuas y el material de sutura puede ser absorbible o no
absorbible. Un cierre de la piel modificada con Z-plastia o avance
VY puede proporcionar mayor longitud sin tensión excesiva. Si es
necesario un injerto de piel para cerrar la herida, utilizar
un injerto de espesor total para minimizar la contractura de la
herida durante la curación. Después de la operación, vendar la mano
y colocarla en una férula.
El cierre de la herida
Piel que cubre la contractura se cierra ya sea
directamente (usando injertos de piel) o por segunda intención para
que no quede a tensión.
Se debe prevenir la necrosis y la infección por lo
que hay que valorar la viabilidad de los colgajos al soltar la
isquemia y en caso de dudosa viabilidad poner solución adecuada. Los
injertos deben ser de piel total, se usan para la cobertura en casos
de dermofasciectomia, en casos de resección de piel por mala
cobertura o defectos de cobertura cutánea al estirar la palma o los
dedos. Se deben colocar apósitos atados y esperar a que el injerto
esté prendido antes de comenzar la movilización. Los injertos a
veces se reinervan parcialmente, aunque nunca consiguen una buena
sensibilidad.
Técnica de palma abierta
La técnica de la palma abierta (técnica McCash)
implica una incisión transversa en la piel y la división de la
aponeurosis. La curación es por segunda intención.
Con esta técnica se reduce la incidencia de
hematomas en la palma y produce una cicatrización por contracción de
los bordes de
la herida en el plazo de 4 a 6 semanas. Durante este tiempo se
precisan curas curas de la herida cada 3-4 días. Al término de este
periodo presentan una calidad de piel similar a la primitiva, con
buena sensibilidad y con el dibujo cutáneo de la piel conservado.
Con esta técnica hay reduccion de hematomas, de
infecciones b¡necrosis y dehiscencias al ser abierta. Está
especialmente indicada en intervenciones especialmente agresivas
como la fasciectomía ampliada. Permite una movilización precoz y un
inicio rápido de la rehabilitación.
Colgajo Jacobsen
Una modificación de la técnica McCash, llamada la
solapa Jacobsen, utiliza la incisión en forma de L de la
dermofasciectomía, pero la curación es por segunda intención.
Técnica de síntesis
La técnica de síntesis es un método de cierre de
heridas que incorpora las ventajas de reordenación del tejido, la
técnica de la palma de la mano, y el injerto de piel de espesor
completo.
La técnica de síntesis puede ser total, parcial,
inmediata o diferida-
Cuidado postoperatorio
Inmediatamente después de la cirugía se debe
colocar una férula dorsal para evitar el exceso de presión en el
lugar de la incisión. La mano debe se inmovilizará en extensión con
la flexión de la metacarpofalángica y extensión de las
intergifalángicas proximales. Inicialmente, la férula se usa de
forma continua, con la retirada sólo para los cambios del apósito y
el ejercicio. Los pacientes que se someten a cirugía de
interfalángica proximal debe usar la férula durante 6 semanas en
forma continua y pueden requerir de 3 meses de refuerzo para
minimizar las contracturas cicatriciales.
El objetivo general de la férula es proporcionar
un estiramiento prolongado de los tejidos y prevenir las
contracturas en flexión. La férula se modifica en los próximos 8-10
semanas para acomodar el rango de movimiento, usando la férula
principalmente por la noche.
debe instituirse un régimen de ejercicios
específicos con un fisioterapeuta con ejercicios de rango de
movimiento 1 semana después de la operación. Un programa de
rehabilitación es fundamental para una gestión exitosa de estos
pacientes; que ayuda a reducir la inflamación, mejorar la
cicatrización de las heridas, y recuperar la movilidad y la función
del dedo.
La rehabilitación después de la cirugía es un
proceso gradual de aumento de la actividad y disminución de la
inmovilización para lograr un mayor rango de movimiento.
Los máximos resultados son evidentes 6 semanas
después de la operación. Retorno a la actividad normal se espera en
2-3 meses.
Pronóstico
El pronóstico dependo de:
- antecedentes
familiares: si existen aparece más precozmente y
progreso más deprisa;
- sexo:
en mujeres la afectación suele ser más tardía, con una
progresión más lenta y adaptándose mejor a las defor¬midades
aunque con una tendencia a recidivar tras cirugía más alta;
- alcoholismo o
epilepsia: cuando están presentes las lesiones
son más graves, progresen con más rapidez y recidivan con mayor
frecuencia y
- localización:
evolución más rápida en el lado cubital do la mano, cuando os
bilateral o cuando se asocia a cojinetes adiposos o enfermedad
de Lodderhose.
|